Bitte wählen Sie Ihren Bereich
Workstations
Diese Geräte-Instrumentenkombination kann weit mehr als Hybridtechnologie.






Gastroenterologie-Workstation:

Elektrochirurgiegeräte VIO 3

APC 3 für die Argonplasma-Koagulation

Hydrochirurgiegerät ERBEJET 2

Endoskopiespülpumpe EIP 2
Instrumente für Hybridtechniken und die Wasserstrahl-Elevation

HybridKnife, T-Type, I-Jet

HybridKnife, I-Typ, I-Jet

HybridKnife, O-Typ, I-Jet

Hybrid APC

Flexible Sonde


Die Inhalte unseres Fortbildungsangebots sind vielseitig. Wir schulen Sie, begleiten Workshops und veranstalten Messen und Kongresse.
Finden Sie hier zugeschnittene Trainingsangebote zur Gastroenterologie
Publikationen
Hohe Fallzahlen, dokumentiert in zahlreichen Publikationen, belegen die Vorteile der Anwendungslösungen für Arzt und Patienten.
Endoskopische Submukosa Dissektion
ESD
Fazit der Autoren: ESD von Neoplasien des Magens mit dem HybridKnife sind effektiv und sicher, schneller und einfacher im Vergleich zur konventionellen ESD.
Link zur Studie
Peroral Endoskopische Myotomie
POEM
Fazit der Autoren: POEM sei eine sichere und effektive Behandlungsmöglichkeit der Achalasie, jedoch seien prospektive Multizenterstudien notwendig um die klinische Effizienz zu belegen.
Link zur Studie
Ablation bei
Barrett-Ösophagus
Fazit der Autoren: Die Sicherheit und Wirksamkeit der Hybrid-APC wurde an 50 Patienten mit Barrett Ösophagus untersucht. Zusätzlich kam eine durchsichtige Kappe als Aufsatz am Endoskop zum Einsatz. Es zeigte sich das die Hybrid-APC wirksam und sicher für die Behandlung von Barrett Ösophagus eingesetzt werden kann. Die Strukturbildungsrate betrug nur 2%.
Link zur Studie
Repici A, Hassan C, Pagano N, Rando G, Romeo F, Spaggiari P, Roncalli M,Ferrara E, Malesci A.
Link zur Studie
Repici, A et al.
Link zur Studie
Horst Neuhaus, Rupert Mayershofer, Katja Wirths, Brigitte Schumacher, Alexander Seelhoff, Michael Vieth, Markus D. Enderle
Link zur Studie
Cai MY, Zhou PH, Yao LQ, Xu MD, Zhong YS, Li QL, Chen WF, Hu JW, Cui Z, Zhu BQ
Link zur Studie
Sturm C, Eickhoff A, Manner H.
Link zur Studie
Manner H, Neugebauer A, Scharpf M, Braun K, May A, Ell C, Fend F, Enderle M.
Link zur Studie
Downloads
Unsere Marketingmaterialien zur Hybridtechnologie stehen zum Download bereit.
Anatomie einfach erklärt
Der Verdauungstrakt von innen betrachtet und im Querschnitt.
Entfernung einer Gewebeveränderung, beispielsweise eines Darmpolypen
Alle Bereiche des Verdauungstrakts – also Speiseröhre, Magen und Darm – bestehen aus 3 Hauptschichten. Sie werden in der Medizinersprache als Mukosa, Submukosa und Muskularis bezeichnet.
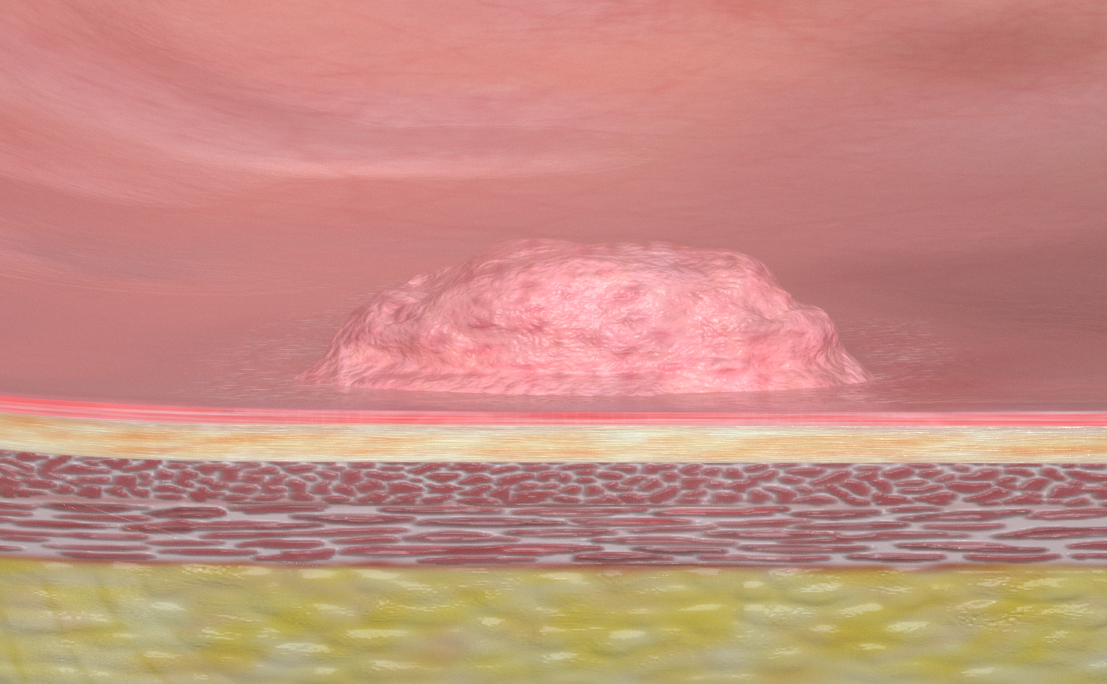
In den meisten Fällen entstehen Gewebeveränderungen auf der Schleimhaut (Mukosa) des Organs. Das ist die innerste Schicht beispielsweise des Darms, die mit der Ausscheidung in Kontakt kommt, daher am anfälligsten für Veränderungen ist. Am häufigsten entstehen Polypen im Darm, die zwar selten bösartig sind, dennoch entfernt werden müssen. Und zwar vollständig und am Stück (en bloc), dann kann sicher nachgewiesen werden, dass keine Zellen des veränderten Gewebes im Gesunden zurück geblieben sind.
Ein wesentlicher Vorteil für den Patienten: die minimalinvasive endoskopische Resektion erspart häufig einen (offen-)chirurgischen Eingriff.
Abbildung eines kleinen, gestielten Polyps. Dieser Polyp lässt sich mit einem Schlingenschnitt am Stück abtragen.
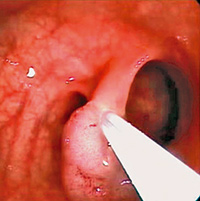
Abbildung eines größeren, breitbasigen Polyps. Dieser Polyp kann ohne spezielle Instrumente und Techniken nicht am Stück entfernt werden, sondern muss zerstückelt werden.
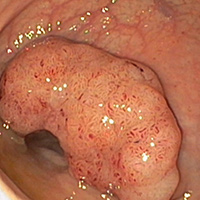
Gewebeveränderungen in der Speiseröhre
Die Schleimhaut als innerste Schicht der Speiseröhre kann sich durch verschiedene Einflüsse verändern. Häufiger Verursacher kann Magensäure sein, die als Reflux in die Speiseröhre zurückfließt und die Schleimhautstruktur angreift und verändert. Das Krankheitsbild dieser ersten Phase wird als Barrett-Ösophagus bezeichnet und kann durch thermische Einwirkung zurückgebildet werden. Auch weitere Phasen von Schleimhautveränderungen lassen sich therapeutisch behandeln, indem die Schicht beispielsweise elektrochirurgisch abgetragen wird.
Schluckbeschwerden in der Speiseröhre
Bei Patienten mit Schluckbeschwerden (Achalasie) kann eine Funktionsstörung der Speiseröhrenmuskulatur vorliegen. Diese äußerste Schicht der Speiseröhre hat die Funktion, den Speisebrei durch Peristaltik in den Magen zu befördern. Bei einer eingeschränkten Funktion und einer fehlenden oder verminderten Entspannung des Speiseröhrenschließmuskels in den Magen entsteht eine muskuläre Enge in diesem Speiseröhrenabschnitt. Die Enge kann durch eine Auftrennung der Ringmuskulatur (Myotomie) geweitet werden.
Medizinische Vorteile der Verfahren
Als Patient profitieren Sie gleich in mehrfacher Hinsicht.
- Schneller und einfacher, da weniger Instrumentenwechsel erforderlich sind.
- Große Polypen des Rektums können zuverlässig und wirksam am Stück und heilend behandelt werden.
- 85 % dieser Polypen können am Stück entfernt werden.
- Bei rund 90 % der Patienten lassen sich Magentumore komplett heilen.
- Daher sind führende Internisten der Ansicht, dass sich das Verfahren als Methode der Wahl etablieren kann.
- Häufig kann die Speiseröhre erhalten werden.
- Somit bleiben auch die Funktionalität des Organs und die Lebensqualität des Patienten erhalten.
- Geringere Komplikationsrate.
- Kürzerer Eingriff und Narkotisierung. Auch die Krankenhaus-Liegezeit wird reduziert.
Fragen und Antworten
Antworten auf die wichtigsten Patientenfragen.
Über ein flexibles optisches Instrument, ein sogenanntes Endoskop, gelangt der Internist in Ihr Inneres. Er kann Veränderungen beispielsweise der Schleimhaut nicht nur lokalisieren und erkennen, sondern auch gleich behandeln.
Da die Spiegelung unangenehm und schmerzhaft sein kann, wird Ihnen zuvor ein Beruhigungsmittel und Schmerzmittel verabreicht. Eine Entfernung des Polyps, eine Polypektomie, ist an sich schmerzfrei.
Vor dem Eingriff sollten Sie mindestens 6 Stunden nichts mehr essen, 2 Stunden vorher nichts mehr trinken.
Der Darm muss gründlich gereinigt werden. Befolgen Sie daher bitte genau die Anweisungen zum Essen und Trinken und zur Darmreinigung, die Sie von Ihrem Arzt erhalten. Meiden Sie bereits einige Tage vor dem Eingriff balaststoffreiche, körnerhaltige Lebensmittel wie Vollkornbrot, Trauben etc., die eine längere Verweildauer im Darm haben.
Trotz größter Sorgfalt des Endoskopie-Teams können bei diesen Eingriffen vereinzelt Komplikationen auftreten. Im Rahmen Ihres ärztlichen Aufklärungsgesprächs wird Sie Ihr behandelnder Arzt über mögliche Risiken informieren.
Sie fühlen sich nach dem Eingriff noch einige Zeit müde; in dieser Zeit werden Sie betreut und überwacht, bis alle Organfunktionen stabil sind. Bei Eingriffen im Magen können Brechreiz, Rachenreizungen und Schluckbeschwerden auftreten oder eine verstopfte Nase. Verbleibende Luft im Magen und Zwölffingerdarm kann kurzzeitig Schmerzen verursachen. Bei einer Polypektomie sind schmerzhafte Blähungen durch verbliebende Luft im Darm möglich. Nach einer Betäubung des Rachens, nach einer Kurznarkose oder Sedierung dürfen Sie mindestens 1 Stunde weder essen noch trinken. Und Sie dürfen 24 Stunden nicht aktiv am Straßenverkehr teilnehmen, auch nicht als Fußgänger. Lassen Sie sich also am besten von einem Erwachsenen abholen und auch zuhause die ersten 24 Stunden betreuen. Gefährliche Arbeiten sind in dieser Zeit tabu, ebenfalls Alkohol und Nikotin. Unverzüglich den behandelten Arzt oder Ihren Hausarzt informieren sollten Sie, wenn Blut aus dem After austritt oder bei Schmerzen, Schwindel, Fieber oder Bluterbrechen.
Dies ist kein offizieller Aufklärungsbogen und ersetzt kein Vorbereitungsgespräch mit Ihrem Krankenhaus. Bitte konsultieren Sie Ihren behandelnden Arzt für nähere Informationen. Der Inhalt basiert auf den Aufklärungsbögen „Dokumentierte Patientenaufklärung“, herausgegeben von proCompliance in Thieme Compliance GmbH, Am Weichselgarten 30, 91058 Erlangen, www.thieme-compliance.de
Ein Polyp ist eine meist gutartige Wucherung der Schleimhaut, die in Speiseröhre, Magen oder Darm entstehen kann. Polypen müssen möglichst früh entfernt und untersucht werden, ob sie bösartig sind.
Polypen können pilzförmig mit Stiel sein, oder moosartig flach. Erstere lassen sich mit einer elektrischen Schlinge umfassen, basisnah abtrennen und über das Endoskop bergen. Wie bei einer Magen- oder Darmspiegelung ist dafür kein Bauchschnitt erforderlich. Größere flflache Polypen, die nicht mit einer einzelnen Schlingengröße abgetragen werden können, sind in der Behandlung etwas anspruchsvoller, lassen sich aber ebenfalls endoskopisch behandeln. Bevor sie entfernt werden, sollte diese Polypenart mit einer Flüssigkeit unterspritzt werden, eventuell mit Färbezusatz. Schleimhaut samt Polyp werden dadurch angehoben und lassen sich mit einer elektrochirurgischen Schlinge oder mit einer Messerelektrode im Ganzen abtrennen. Dazwischen gibt es verschiedene Formen, für die der Internist das optimale Behandlungskonzept für Sie hat.
In Zusammenarbeit mit führenden Internisten haben wir eine neue Hybridtechnik entwickelt: Das betroffffene Areal wird zunächst mit Koagulationspunkten markiert, der Polyp unterspritzt und entfernt, Blutungen am Ende der Prozedur gestillt, alles mit demselben Instrument. International sind viele Internisten von dieser Technik überzeugt und sehen sie als Methode der Wahl.
Da der Abstand durch das Flüssigkeitskissen zur äußeren Organschicht vergrößert ist, bleibt sie während des gesamten Eingriffs geschützt – auch vor einer thermischen Verletzung*. Denn geschnitten wird mit Strom, also mit Wärme.
Dies ist kein offizieller Aufklärungsbogen und ersetzt kein Vorbereitungsgespräch mit Ihrem Krankenhaus. Bitte konsultieren Sie Ihren behandelnden Arzt für nähere Informationen. Der Inhalt basiert auf den Aufklärungsbögen „Dokumentierte Patientenaufklärung“, herausgegeben von proCompliance in Thieme Compliance GmbH, Am Weichselgarten 30, 91058 Erlangen, www.thieme-compliance.de
Ein möglicher Grund für die Beschwerden beim Schlucken von Speisebrei kann eine fehlende Muskelentspannung des unteren Speiseröhrenabschnitts sein. Oder anders ausgedrückt: die Speiseröhre versucht, gegen den hohen Widerstand im unteren Schließmuskel beim Mageneingang zu drücken und verengt den Abschnitt. In einem späteren Stadium wird der Muskelschlauch zunehmend schlaffer und verliert die Peristaltikfunktion, die den Speisebrei in den Magen befördert. Beide Stadien, zunächst die Enge und die spätere Muskelerschlaffung, sind ursächlich für die Beschwerden.
Sowohl eine medikamentöse Therapie, als auch eine Botoxinjektion oder eine Ballon-Dehnung (pneumatische Dilatation) sind möglich. Die wirkungsvollste Therapie mit langfristigem Behandlungserfolg ist jedoch eine Auftrennung der unteren Speiseröhrenmuskulatur, Myotomie genannt. Der Eingriff kann laparoskopisch oder endoskopisch erfolgen.
Bei der laparoskopischen Heller-Myotomie, dem bisherigen Standardeingriff, wird mit kleinen Einschnitten ein Zugang in die Bauchdecke gelegt. Dieser chirurgische Eingriff erfolgt also von außen. Die neue endoskopische Technik POEM (Perorale Endoskopische Myotomie) kommt ohne Einstiche in den Bauchraum aus. Das Schneideinstrument gelangt über ein Endoskop ins Innere der Speiseröhre, die Technik ist also weniger invasiv.
Das Muskelgewebe kann präzise und flexibel myotomiert werden, theoretisch sogar auf die gesamte Länge der Speiseröhre. Sie muss beim Eingriff nicht freigelegt oder mobilisiert werden und bleibt verwachsen im Bindegewebe – in der natürlichen Aufhängung.
Die Muskelfasern werden unterhalb der Schleimhaut gespalten. Dazu wird in der Submukosa zwischen Schleimhaut und Muskelschicht ein Tunnel freipräpariert. Die Myotomie erfolgt dann „überdacht“ von der Schleimhaut, die den aufgetrennten Speiseröhrenabschnitt nach dem Eingriff wie ein Pflaster abdeckt.
Die Dauer des Aufenthalts ist abhängig vom individuellen Heilungsprozess und beträgt bei normalem Verlauf nur wenige Tage.
Dies ist kein offizieller Aufklärungsbogen und ersetzt kein Vorbereitungsgespräch mit Ihrem Krankenhaus. Bitte konsultieren Sie Ihren behandelnden Arzt für nähere Informationen. Der Inhalt basiert auf den Aufklärungsbögen „Dokumentierte Patientenaufklärung“, herausgegeben von proCompliance in Thieme Compliance GmbH, Am Weichselgarten 30, 91058 Erlangen, www.thieme-compliance.de
Die ursprüngliche Schleimhautschicht Ihrer Speiseröhre hat sich in der Gewebestruktur verändert. Dieser Umbauprozess vollzieht sich in Stadien: aus einem Barrett-Ösophagus kann sich eine niedriggradige Fehlbildung (Dysplasie) entwickeln. Die nächsten Schritte können eine hochgradige Dysplasie als Krebsvorstadium oder sogar ein bösartiger Tumor, ein sogenanntes Barrett-Karzinom sein.
Sie sind meist zurückzuführen auf häufigen Rückfluss von Magensaft (Reflux) in die Speiseröhre. Rund 10% der Patienten mit einem chronischen Sodbrennen erkranken an einem Barrett-Ösophagus. Auch können wiederkehrende Entzündungen oder Verätzungen ursächlich sein
Das Entwicklungsrisiko von einem Barrett-Ösophagus ohne Dysplasie zu Speiseröhrenkrebs beträgt bis zu 0,5% pro Patientenjahr, daher ist eine Behandlung bereits ab diesem Stadium angezeigt. Hat sich über mehrere Stadien hinweg erst ein bösartiger Tumor entwickelt, ist liegt die prognostizierte 5-Jahres-Überlebensrate noch bei unter 20 %.
Eine der therapeutischen Möglichkeiten ist die Verschorfung der betroffenen Schleimhaut mit Hitze. Bei der Argonplasma-Koagulation wird elektrischer Strom kontaktfrei auf das krankhafte Gewebe übertragen und dieses abgetötet. Die Hitzeeinwirkung muss ausreichend groß sein, um eine komplette Zerstörung zu erreichen. Es besteht bei dieser Therapie das Risiko, dass wandnahe Strukturen thermisch verletzt werden, was zu partiellen Verengungen der Speiseröhre führen kann.
Erbe hat mit namhaften Internisten eine Technologie entwickelt, mit der die Therapie optimiert werden kann. Vor der Hitzeanwendung wird die Schleimhaut mithilfe eines Wasserstrahls angehoben. Die thermische Energie kann nun ausreichend tief eingetragen werden, ohne dabei die äußeren Strukturen wie die Muskelschicht der Speiseröhre zu schädigen und Verengungen, sog. Strikturen, zu bewirken. Dadurch lassen sich Verengungen vermeiden und gesundes angrenzendes Gewebe schützen und gleichzeitig die betroffene Schleimhaut noch wirkungsvoller behandeln.*
Dies ist kein offizieller Aufklärungsbogen und ersetzt kein Vorbereitungsgespräch mit Ihrem Krankenhaus. Bitte konsultieren Sie Ihren behandelnden Arzt für nähere Informationen. Der Inhalt basiert auf den Aufklärungsbögen „Dokumentierte Patientenaufklärung“, herausgegeben von proCompliance in Thieme Compliance GmbH, Am Weichselgarten 30, 91058 Erlangen, www.thieme-compliance.de
Wichtiger Hinweis!
Die Informationen auf dieser Seite ersetzen nicht das persönliche Gespräch mit dem Arzt. Sprechen Sie immer auch mit Ihrem Arzt, wenn es um Diagnose und Behandlung geht.